
O diabetes, também conhecido como diabetes mellitus, é uma condição de saúde que impacta a vida de milhões de pessoas em todo o mundo. É consequência da alteração na maneira como o corpo lida com os carboidratos e o açúcar, essa condição resulta em glicose alta no sangue, conhecida como hiperglicemia. Essa mudança no metabolismo da glicose pode causar uma série de consequências para o nosso organismo.
Neste artigo, exploraremos o universo do diabetes, suas causas, sintomas, tipos e, o mais importante, as estratégias para gerenciar e controlar o diabetes. Com o tratamento adequado, é possível reduzir significativamente o risco de complicações, especialmente quando o tratamento é iniciado precocemente e mantido de forma consistente.
Sintomas de Diabetes
Os sintomas mais comuns que podem indicar a existência do Diabetes incluem sede excessiva, aumento da frequência urinária, fome constante, perda de peso inexplicada, fadiga e turvação visual. Esses sintomas servem como um alerta para procurar o Endocrinologista.
É possível que no início da doença nenhum dos sintomas de diabetes esteja presente, mas exames laboratoriais podem já conseguir mostrar alterações. A mais comum dessas alterações é a hiperglicemia, ou seja, a glicose alta no sangue.
Infecções urinárias na mulher e redução da capacidade sexual no homem podem ser os primeiros sintomas em muitos casos. Aproximadamente 80% das pessoas com diabetes estão acima do peso no momento do diagnóstico.
Médico para tratar Diabetes
O médico especialista no tratamento de Diabetes é o Endocrinologista.
Dr. Manuel Menezes é médico Endocrinologista em Ouro Preto – MG. Ele atualmente realiza consultas médicas presenciais na Clínica Sim.

- Graduação em Medicina pela UFMG (Universidade Federal de Minas Gerais);
- Especialista em Clínica Médica pela FHEMIG (Fundação Hospitalar do Estado de Minas Gerais);
- Especialista em Endocrinologia e Metabologia pelo Hospital da Previdência (IPSEMG).
O que causa Diabetes?
As causas variam de acordo com o tipo de diabetes, mas, geralmente, envolvem uma combinação de fatores genéticos, ou seja, familiares, e fatores ambientais, ou seja, o estilo de vida.
Quais os Tipos de Diabetes?
O diabetes pode ser causado por falta da produção de insulina ou por resistência do organismo à ação da insulina.
A maioria dos casos de diabetes pode ser classificada como Diabetes Tipo 1 ou Diabetes Tipo 2.
Existem ainda outros tipos de diabetes, que respondem por menor número de casos e por isso são considerados mais raros.
Diabetes Tipo 1
No Diabetes Tipo 1, células de defesa do próprio corpo agem contra as células que produzem insulina, causando a destruição dessas células. Por isso, o Diabetes Tipo 1 é considerado uma doença autoimune.
Os sintomas do Diabetes Tipo 1 começam na maioria das vezes em crianças, adolescentes ou adultos jovens, mas podem ter início em qualquer idade. Como a produção de insulina está comprometida desde o início da doença, o uso de insulina injetável é sempre necessário.
Em geral, inicia-se com emagrecimento rápido associado a aumento da quantidade de urina, fome constante e aumento da sede, podendo haver também sensação de fadiga ou fraqueza e turvação visual.
Quando não é rapidamente diagnosticado e tratado com uso de insulina, o Diabetes Tipo 1 pode evoluir para um quadro de alta gravidade, chamado cetoacidose diabética.
Na cetoacidose diabética, o nível de glicemia é muito alto, ocorre desidratação importante, piora dos sintomas, turvação visual, vômitos, podendo haver dor abdominal intensa, dificuldade respiratória e até coma.
Diabetes Tipo 2
No Diabetes Tipo 2 a produção de insulina no início da doença é normal. Nesse caso, o que provoca glicose alta no sangue é a resistência à insulina, que leva inclusive ao aumento da produção de insulina para tentar manter a glicose normal.
O Diabetes Tipo 2 atinge principalmente em adultos após os 50 anos, porém pode acometer jovens e até mesmo crianças e adolescentes. A tendência de surgimento de Diabetes Tipo 2 em pessoas mais jovens tem aumentado principalmente devido a maus hábitos alimentares e falta de exercícios físicos.
Os principais fatores de risco para o surgimento de Diabetes Tipo 2 são alimentação rica em carboidratos simples e ultraprocessados, falta de atividade física (sedentarismo), sobrepeso ou obesidade, idade avançada, Síndrome dos Ovários Policísticos e histórico familiar de Diabetes.
Com a evolução da doença ao longo dos anos, especialmente se não houver tratamento adequado, deixa de ser possível compensar essa resistência à insulina e os mesmos sintomas de diabetes Tipo 1 começam a surgir e se intensificar.
Mesmo apresentando evolução mais lenta, se não for tratado, o Diabetes Tipo 2 também pode evoluir para uma situação de crise de enorme gravidade.
Outros Tipos de Diabetes
Tipos menos conhecidos de diabetes, que tendem a se comportar de maneira parecida com os Diabetes Tipo 1, Diabetes Tipo 2 ou como uma mistura desses dois tipos, são: o Diabetes Gestacional, o LADA (em português, diabetes latente autoimune do adulto) e outros tipos de diabetes, que incluem defeitos genéticos, doenças que acometem o pâncreas, doenças endocrinológicas ou uso de medicações que provocam glicose alta no sangue.
O que é Insulina?
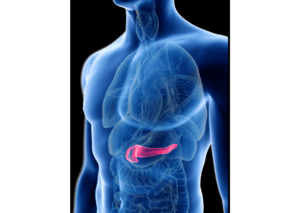
A insulina é um hormônio responsável pelo controle da glicose no sangue e é produzida num órgão chamado pâncreas. Quando o funcionamento do pâncreas não está normal e ele não produz insulina pode haver aumento da glicose no sangue e sintomas de diabetes.
O diabetes também ocorre quando o corpo apresenta resistência à insulina, mesmo que nesse caso o pâncreas produza insulina em grande quantidade.
Em alguns casos de Diabetes o uso de insulina produzida em laboratório na forma de medicamento é uma opção de tratamento para compensar a falta de insulina ou o baixo efeito da insulina no corpo devido a resistência à insulina.
Como saber se tenho Diabetes?

Em alguns casos, os sintomas de diabetes são muito evidentes e exames laboratoriais servem apenas para confirmar a existência da doença, mas, em muitos casos, o diabetes se desenvolve silenciosamente ao longo de vários anos.
É possível diagnosticar o diabetes ainda nessa fase de evolução silenciosa com exames de sangue simples antes que ele tenha provocado danos ao organismo.
A glicose no sangue medida em jejum maior ou igual a 126 mg/dL ou medida sem jejum ou duas horas após a ingestão de 75g de dextrosol (em exame laboratorial), maior ou igual a 200mg/dL são testes positivos para diabetes.
A Hemoglobina Glicada (ou hemoglobina glicosilada) é um exame que reflete a média da glicose dos últimos dois a três meses e seu valor é dado em porcentagem. Uma hemoglobina glicada maior ou igual a 6,5% também é um teste positivo para diabetes.
Para rastreio da doença, geralmente a primeira opção é dosar a glicemia em jejum e utilizar os testes de glicemia 2 horas após 75g de dextrosol e hemoglobina glicada se houver suspeita de diabetes. A alteração em dois desses exames confirma o diabetes.
Para diferenciar entre os tipos de diabetes, pode ser necessário realizar pesquisa de autoanticorpos e dosagem do Peptídeo C no sangue, especialmente nos casos em que a história clínica e exame físico não forem altamente sugestivos de um tipo de diabetes. O diabetes autoimune geralmente apresenta autoanticorpos positivos e o Peptídeo C baixo pode significar que não está havendo produção de insulina.
O diagnóstico precoce é fundamental para prevenir descompensações agudas e graves da doença, com necessidade de internação e tratamento hospitalar, e também as complicações a longo prazo, que podem ser irreversíveis e prejudicar muito a qualidade de vida.
O que é Pré-Diabetes?
Entre os valores considerados normais para os exames de glicemia de jejum, glicemia aleatória, glicemia após 75g de dextrosol e hemoglobina glicada e os valores considerados positivos para diabetes, existem valores em que o resultado não pode ser considerado normal, mas também não caracteriza a doença. Pessoas com exames dentro desses valores apresentam Pré-Diabetes.
São esses valores: glicemia em jejum entre 101 mg/dL e 125 mg/dL, glicemia aleatória ou após 75g de dextrosol entre 140 mg/dL e 199 mg/dL e hemoglobina glicada entre 5,7% e 6,4%.
O indivíduo que tem exames que se encontram dentro dessas valores deve ser acompanhado regularmente pelo Endocrinologista. Isso porque a pessoa com Pré-Diabetes tem maior chance de desenvolver diabetes, além de complicações e sintomas de diabetes.
A pessoa com Pré-Diabetes deve realizar medidas preventivas para retardar ou impedir a evolução para Diabetes. São principalmente controle do peso, realização de atividade física regularmente e dieta balanceada.
Em alguns casos de Pré-Diabetes, Endocrinologista e paciente podem optar por iniciar já neste momento um tratamento medicamentoso.
Tipo de Exame | Normal | Alterado | Diabetes |
Glicemia em Jejum | Até 100 mg/dL | 101-125 mg/dL | 126 mg/dL ou maior |
Glicemia 2 horas após 75g de dextrosol | Até 139 mg/dL | 140-199 mg/dL | 200 mg/dL ou maior |
Glicemia Aleatória | – | – | 200 mg/dL ou maior |
Hemoglobina Glicada | Até 5,7% | 5,7-6,4% | 6,5% |
Tratamento do Diabetes

O diabetes é uma doença crônica, que embora possa se manifestar sem sintomas notáveis em algumas pessoas, pode causar necessidade de internação hospitalar devido a desequilíbrio da glicose e causar danos em vários órgãos a longo prazo.
Se não for controlado adequadamente, o diabetes pode causar complicações graves, afetando o coração, os rins, os olhos, os nervos e os vasos sanguíneos. Isso pode levar a insuficiência renal, perda da visão, dor neuropática e amputações, disfunção sexual. E aumenta também o risco de infarto e AVC.
A perda de sensibilidade nas extremidades do corpo pode levar o indivíduo a não perceber pequenos ferimentos ou queimaduras que possa sofrer nas extremidades do corpo, que podem agravar com infecção e, em casos mais graves, com necessidade de amputação. É o chamado “pé diabético” quando essa ferida ocorre e se agrava especificamente nessa parte do corpo.
A perda de sensibilidade autonômica se refere a funções que nosso corpo realiza sem que possamos perceber ou precisemos tomar consciência delas. Esse prejuízo ocorre comumente como queda da pressão arterial quando o indivíduo se levanta, podendo ocasionar tontura e risco de perda de consciência e queda.
O tratamento adequado do diabetes com uma boa adesão pode reduzir todos esses riscos, trazendo ao indivíduo com Diabetes mais tempo e mais qualidade de vida.
Diabetes tem cura?
Até hoje, infelizmente não existe cura para o diabetes, mas existe tratamento. O tratamento em alguns casos pode ser tão eficiente que os níveis de glicose do indivíduo podem ficar próximos aos de alguém não diabético e os riscos associados à doença reduzidos.
Quais os objetivos do tratamento do diabetes?
O objetivo do tratamento do diabetes mais simples de compreender é o controle da glicemia, mantendo a glicose normal ou próxima de níveis normais. Um bom controle da glicemia ajuda a evitar danos aos órgãos e sistemas do corpo e está associado a menos complicações e menos mortes causadas pelo diabetes.
Metas comuns para esse tratamento são uma glicemia em jejum entre 80 e 130 mg/dL, glicemia 2 horas após as refeições menor que 180 mg/dL e hemoglobina glicada menor ou igual a 7%.
Outro objetivo, talvez ainda mais importante, é o controle dos riscos que o diabetes traz para o indivíduo.
Redução do risco de infarto, insuficiência cardíaca, AVC, doença renal, perda de visão, neuropatias e outros problemas que surgem a partir desses, pode ser alcançada com o controle da glicose, mas determinados tratamentos podem ir além disso no que diz respeito a controle de riscos.
O tratamento adequado de outras doenças, como hipertensão ou colesterol elevado, contribui também de forma muito significativa para a saúde do indivíduo com Diabetes e deve ser assunto da sua consulta com o Endocrinologista.
Todas essas metas devem ser buscadas durante o tratamento, mas com um especial cuidado em não provocar quedas importantes da glicose no sangue, que podem ser tão perigosas para a pessoa com diabetes quanto a glicose alta.
Como é feito o tratamento do Diabetes?

O tratamento do diabetes envolve primeiramente modificações de hábitos de vida e manutenção desses hábitos a longo prazo.
Hábitos que são benéficos para quase todas as pessoas, mas especialmente para os diabéticos são: dieta balanceada, rica em verduras e reduzida em alimentos ultraprocessados e carboidratos, exercício físico regular e controle do peso. As metas devem ser definidas individualmente e avaliadas periodicamente.
Em alguns casos somente esses hábitos já são suficientes para controlar o diabetes e os sintomas de diabetes.
Em outros casos, porém, é necessário o uso de medicamentos orais ou injetáveis no tratamento do Diabetes Tipo 2, e o uso de insulina, no tratamento do Diabetes Tipo 1 e no Diabetes Tipo 2 quando não é possível atingir a meta do tratamento sem uso de insulina ou quando existe contraindicação aos outros medicamentos.
A escolha dos medicamentos deve ser individualizada levando-se em conta o impacto sobre a glicemia, os custos, os benefícios associados e os possíveis efeitos colaterais. Endocrinologista e paciente devem levar em consideração todos esses aspectos para escolha do melhor tratamento.
Também fazem parte do tratamento da pessoa com diabetes o controle do risco cardiovascular, incluindo tratamento da hipertensão, de alterações do colesterol e manter a vacinação em dia.
Médico para tratar Diabetes
O médico especialista no tratamento de Diabetes é o Endocrinologista.
Dr. Manuel Menezes é médico Endocrinologista em Ouro Preto – MG. Ele atualmente realiza consultas médicas presenciais na Clínica Sim.

- Graduação em Medicina pela UFMG (Universidade Federal de Minas Gerais);
- Especialista em Clínica Médica pela FHEMIG (Fundação Hospitalar do Estado de Minas Gerais);
- Especialista em Endocrinologia e Metabologia pelo Hospital da Previdência (IPSEMG).
Quais exames a pessoa com diabetes precisa fazer?
Exames de rotina do diabético incluem glicemia em jejum, hemoglobina glicada, avaliação da função renal, avaliação dos níveis de colesterol e triglicérides e possivelmente outros exames de acordo com necessidade de cada um.
A frequência desses exames depende do estado de controle da doença, adesão ao tratamento, complicações associadas, entre outros fatores.
A avaliação oftalmológica deve ser realizada regularmente, para avaliação de retina ou do “fundo de olho”, pelo menos uma vez por ano para indivíduos sem complicações ou mais frequentemente em quem já tem alterações da visão.
Avaliação com cardiologista ou outros especialistas também pode ser indicada em muitos casos.
Qual é o “medidor de glicose” para usar em casa?
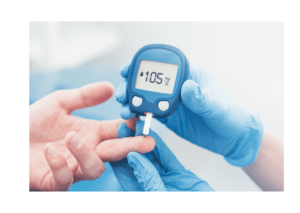
A medição da glicose no sangue no dia a dia pode ajudar a entender as variações da glicose e pode ser indicada em muitos casos de Diabetes. Para esse fim, é comum o uso do glicosímetro, também conhecido como “medidor de glicose”, uma ferramenta valiosa que muitas pessoas com diabetes têm em casa. Ele serve para medir a glicose em uma gota de sangue da ponta do dedo, usando uma fita reagente.
Benefícios do uso do Glicosímetro
- Monitoramento Regular: o uso do glicosímetro permite que a pessoa com diabetes monitore sua glicose no sangue de forma regular, permitindo uma melhor compreensão das flutuações ao longo do dia.
- Detecção de Hiperglicemia: o glicosímetro é fundamental para identificar episódios de glicose alta no sangue. Essa informação ajuda os pacientes e seus médicos a ajustar o tratamento e as doses de medicação, se necessário.
- Prevenção de Hipoglicemia: além disso, o glicosímetro também é útil para detectar hipoglicemia, quando os níveis de açúcar no sangue caem. Isso é particularmente importante para pessoas que fazem tratamentos mais intensivos, como a administração de insulina.
Individualização do Uso do Glicosímetro
A frequência do uso do glicosímetro varia de pessoa para pessoa e depende do tipo de diabetes, do tratamento e das metas de controle estabelecidas pelo Endocrinologista. Geralmente, pessoas em tratamento com insulina precisam monitorar seus níveis de glicose com maior frequência.
É essencial que os pacientes sigam as orientações do seu Endocrinologista quanto à frequência e aos horários ideais para medir a glicose, para garantir um controle adequado da diabetes. Além disso, o médico pode ajudar a interpretar os resultados e fazer ajustes no tratamento conforme necessário.
Hipoglicemia: quando a glicose no sangue cai demais

Além da hiperglicemia (glicose no sangue aumentada), a hipoglicemia é uma preocupação importante para pessoas com diabetes. A hipoglicemia ocorre quando a glicose no sangue cai abaixo do normal, geralmente abaixo de 70 mg/dL. Isso pode ser causado por alguns motivos, incluindo:
- Medicamentos: alguns medicamentos usados para tratar a diabetes, como a insulina ou alguns medicamentos orais, podem reduzir a glicose no sangue. É importante ter muita atenção às doses de medicação e seguir as orientações do Endocrinologista para evitar episódios de hipoglicemia;
- Jejum Prolongado: pular refeições ou fazer jejum prolongado pode levar a uma queda perigosa nos níveis de glicose no sangue em pessoas em tratamento de diabetes. É fundamental manter uma programação regular de refeições;
- Exercício Físico: a prática de exercícios físicos é essencial para o controle do diabetes, mas pode levar a uma queda da glicose no sangue durante ou após o exercício. Monitorar os níveis de glicose e ajustar a alimentação e medicações conforme o exercício praticado pode ser necessário para evitar a hipoglicemia.
Sintomas de Hipoglicemia
Os sintomas de hipoglicemia podem variar de pessoa para pessoa, mas os sintomas mais comuns e que pode indicar necessidade de verificar a glicemia são:
- Suor excessivo;
- Tremores;
- Sensação de fraqueza;
- Tontura;
- Confusão mental;
- Irritabilidade;
- Fome intensa;
- Batimentos cardíacos acelerados.
Em casos muito graves, a hipoglicemia pode levar à perda de consciência, convulsões e, se não tratada rapidamente, pode ser fatal.
O que fazer em caso de Hipoglicemia?
Se você ou alguém que você conhece começou a apresentar sintomas de hipoglicemia, é importante agir rapidamente. Aqui estão algumas medidas iniciais:
- Consuma Carboidratos de Rápida Absorção: beba meio copo de suco de laranja ou de refrigerante (que não seja diet) ou de água com açúcar, ou coma uma colher de sopa de mel ou ou chupe três balas. Esses alimentos ricos em açúcar aumentarão os níveis de glicose no sangue rapidamente.
- Monitore a Glicose no Sangue: use um glicosímetro para verificar sua glicose no sangue e assegurar que ela volte ao normal. Faça isso assim que suspeitar de hipoglicemia e 15 minutos após consumir carboidratos de rápida absorção. Mantenha um registro dessas ocorrências para discutir com seu médico.
- Faça uma Refeição: após o tratamento inicial com carboidratos rápidos, é importante fazer uma refeição equilibrada que inclua carboidratos complexos, proteínas e fibras para evitar que os níveis de açúcar no sangue caiam novamente.
- Evite Exercícios: Evite exercícios físicos intensos até que esteja completamente recuperado da hipoglicemia.
- Busque Ajuda Médica: Em casos graves ou se os sintomas não melhorarem com o tratamento inicial, é importante procurar atendimento médico imediatamente.
A prevenção da hipoglicemia é essencial para pessoas em tratamento de diabetes. Isso inclui manter um horário regular de refeições, monitorar os níveis de glicose no sangue conforme a necessidade, ajustar os medicamentos conforme orientação médica e comunicar qualquer preocupação ao seu médico para garantir um tratamento eficaz.
Lembre-se de que a hipoglicemia é uma preocupação séria para pessoas com diabetes, mas com o tratamento adequado, conscientização e auto-cuidado, é possível gerenciar essa situação com sucesso. Consulte sempre um profissional de saúde para orientação específica sobre o seu caso.
Neuropatia Diabética: o que é, como prevenir e tratar
A neuropatia diabética é uma complicação comum e frequentemente debilitante do diabetes. Essa condição ocorre quando os níveis elevados de açúcar no sangue causam danos aos nervos em todo o corpo. A neuropatia diabética pode afetar os nervos sensoriais, resultando em uma variedade de sintomas e complicações.
Tipos de Neuropatia Diabética
Existem vários tipos principais de neuropatia diabética, cada um com seus sintomas e características:
- Neuropatia Periférica: é a forma mais comum de neuropatia diabética e afeta os nervos das extremidades, como pés e mãos. Os sintomas incluem dormência, formigamento, dor e fraqueza nas extremidades;
- Neuropatia Autonômica: afeta os nervos que controlam funções involuntárias do corpo, como frequência cardíaca, pressão arterial, digestão e controle da bexiga. Os sintomas podem incluir problemas gastrointestinais, tontura, dificuldade em controlar a temperatura corporal e disfunção sexual.
- Neuropatia Focal ou Mononeuropatia: afeta um único nervo, geralmente em áreas como o punho, coxa ou face. Os sintomas variam dependendo do nervo afetado e podem incluir dor, fraqueza ou paralisia na área correspondente.
- Neuropatia Proximal: esta neuropatia diabética afeta os quadris, nádegas e pernas, causando fraqueza muscular e dor. Pode afetar a capacidade de se levantar de uma cadeira ou subir escadas.
Causas e Prevenção
A neuropatia diabética é causada principalmente pela exposição prolongada glicose alta no sangue. No entanto, fatores genéticos e hábitos de vida, como fumar, podem aumentar o risco de neuropatia diabética.
Prevenir a neuropatia diabética depende principalmente do controle da diabetes. Isso inclui manter os níveis de açúcar no sangue dentro do objetivo, aderir ao plano de tratamento prescrito pelo Endocrinologista, realizar exames de rotina e adotar um estilo de vida saudável.
Tratamento e Alívio dos Sintomas
O tratamento da neuropatia diabética é voltado para aliviar os sintomas e prevenir maiores complicações. Alguns tratamentos incluem:
- Medicamentos: o Endocrinologista pode prescrever medicamentos para aliviar os sintomas, como dor, sintomas gastrointestinais e alteração da pressão arterial;
- Controle da Glicose: manter a glicose no sangue sob controle é fundamental para retardar o progresso da neuropatia;
- Fisioterapia: a fisioterapia pode ajudar a melhorar a força muscular e a mobilidade;
- Tratamentos Alternativos: terapias como acupuntura e massagens podem oferecer alívio adicional dos sintomas;
- Cuidados com os Pés: para evitar úlceras e infecções nos pés, é importante fazer inspeções regulares, usar calçados adequados e manter uma boa higiene dos pés.
Pé Diabético: cuidados essenciais para prevenir amputações

O pé diabético é uma complicação grave que afeta muitas pessoas com diabetes. Esta condição ocorre devido aos danos nos nervos (neuropatia) e nos vasos sanguíneos (angiopatia) causados pelo descontrole prolongado do diabetes. Como resultado, os pés podem ficar vulneráveis a ferimentos e infecções que, se não forem tratados adequadamente, podem levar a complicações graves, incluindo amputações.
Fatores de Risco para o Pé Diabético:
Algumas situações aumentam o risco de pé diabético:
- Níveis de Glicose Altos: manter a glicose no sangue controlada é essencial para prevenir danos nos pés.
- Tempo de Diabetes: quanto mais tempo alguém tem diabetes, maior é o risco de desenvolver neuropatia e angiopatia.
- Fumo: o tabagismo prejudica o fluxo sanguíneo para os pés, aumentando o risco de complicações.
- Pressão Arterial Elevada: a hipertensão arterial pode agravar os danos nos vasos sanguíneos.
- Colesterol Alto: Níveis elevados de colesterol podem afetar a circulação sanguínea.
Cuidados e Prevenção:
A boa notícia é que o pé diabético pode ser prevenido e gerenciado com cuidados adequados. Aqui estão algumas dicas importantes:
- Controlar os Níveis de Glicose: manter a glicose no sangue sob controle é o primeiro passo. Isso requer boa adesão ao plano de tratamento estabelecido pelo Endocrinologista, incluindo medicação, dieta e exercício;
- Exame Rotineiro dos Pés: verifique seus pés todos os dias para detectar quaisquer ferimentos, bolhas, calos ou alterações na pele. Se você tiver dificuldade em ver ou alcançar seus pés, peça ajuda ou use um espelho;
- Higiene Adequada: lave os pés diariamente com água morna e sabonete suave. Seque-os bem, prestando atenção especial entre os dedos;
- Hidratação: faça uso de cremes hidratantes nos pés, exceto entre os dedos, para evitar o ressecamento da pele;
- Corte de Unhas: corte as unhas dos pés em linha reta e evite cortar muito perto da pele.
- Calçados Adequados: use calçados confortáveis e adequados ao tamanho dos seus pés. Evite sapatos apertados ou largos;
- Deixe Profissionais Tratarem os Pés: não tente remover calosidades, verrugas ou unhas encravadas por conta própria. Deixe que um profissional de saúde cuide disso;
- Parar de Fumar: Se você é fumante, considerar parar pode melhorar a circulação sanguínea nos pés.
LEIA TAMBÉM:
- Endocrinologista: o que faz?
- Quais os sintomas da diabetes Gestacional?
- Remédio para emagrecer? 9 perguntas e respostas sobre o tratamento da obesidade
REFERÊNCIAS:

Matéria completa, excelente informação
O medico atente por convenio do PLAMAG?
Obrigado pelo elogio, Maria Helena. Que bom que gostou da matéria. A nossa colaboradora pode te passar todas as informações de consulta e tirar suas dúvidas pelo telefone e whatsapp 31997984491.
Boa noite achei ótimo saber que tem um profissional desta área em nossa cidade, pode nos ajudar muito.. ele atende convênio qual.
Olá Silvio! As doenças endócrinas, especialmente o diabetes, são muito comuns. E o diabetes, têm tratamento. Dr. Manuel já acompanha muitas pessoas com diabetes em Ouro Preto e Mariana. A nossa colaboradora pode te passar todas as informações de e tirar suas dúvidas sobre a consulta pelo telefone e whatsapp 31997984491.